All’inizio della pandemia c’è stato uno sforzo immenso di riposizionamento di vecchi farmaci per combattere l’infezione da SARS-COV-2, tra questi erano emersi dei farmaci antimalarici quali la clorochina e la idrossiclorochina in combinazione con altri farmaci. In questo periodo particolarmente convulso, giustificato dalla diffusione velocissima a livello mondiale della pandemia, le sperimentazione cliniche si sono svolte in maniera affrettata e senza i controlli negativi necessari per una interpretazione corretta dei risultati. In questo scenario, le istituzione delegate alla sorveglianza degli studi clinici e il mondo scientifico hanno scelto di dar seguito ai risultati preliminari per contrastare l’emergenza, ma contemporaneamente, anche iniziare studi rigorosi che mettessero dei punti fermi sulla reale efficacia dei possibili trattamenti che sembravano promettenti. Questi due farmaci antimalarici avevano dimostrato essere attivi in test di laboratorio contro il COVID-19 e per questo meritevoli di considerazione.
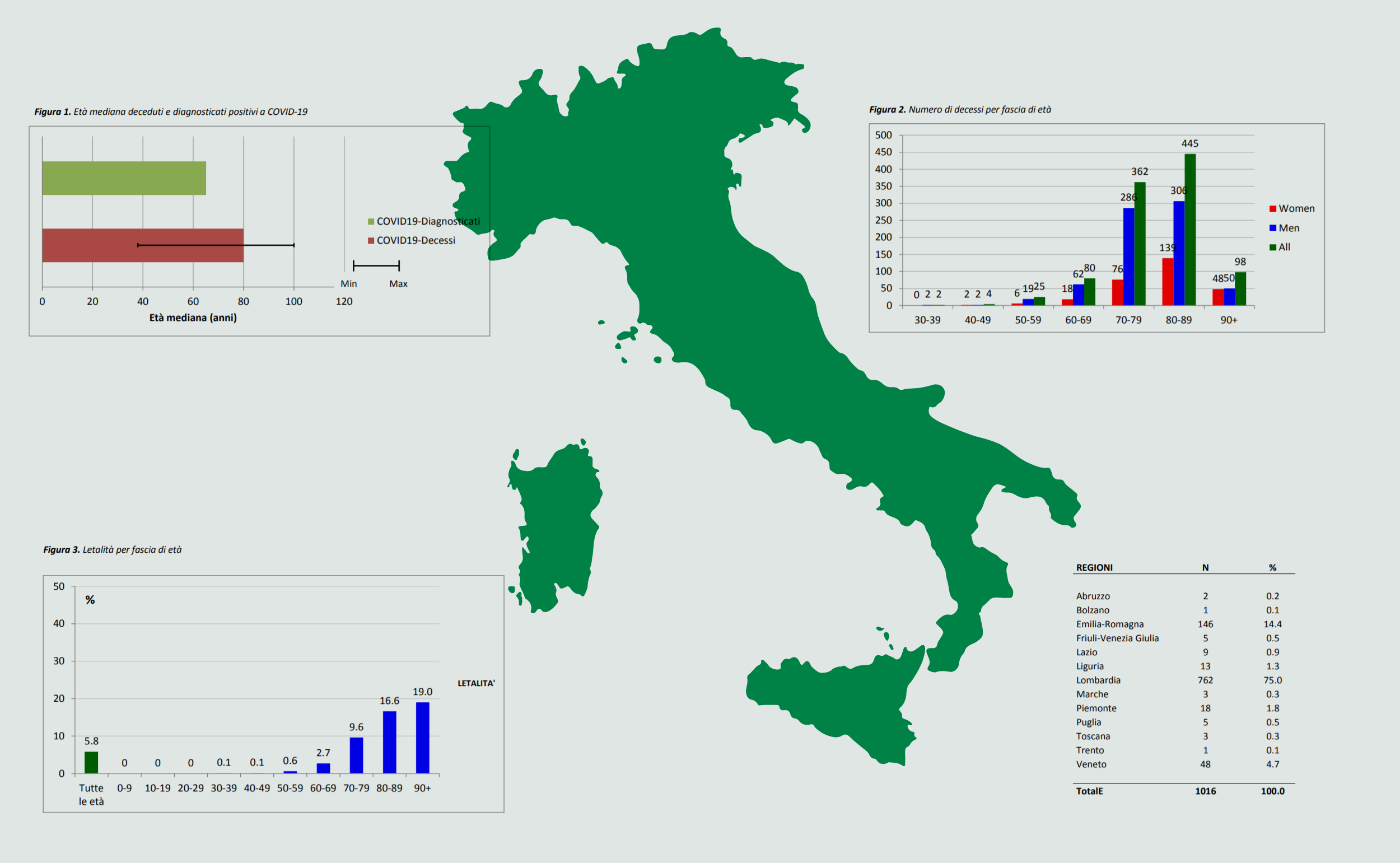
In questo scenario, particolare attenzione si è rivolta ai risultati preliminari ottenuti con i farmaci antimalarici che sin dall’inizio sembravano controversi. Infatti si sono organizzati diversi trial clinici rigorosi per capire la vera potenzialità di cura o prevenzione di questi agenti. Proprio per questa seconda fase dell’epidemia, in cui sembra esserci un rallentamento dell’infezione nei paesi maggiormente colpiti, era importante capire se questi farmaci potessero avere un ruolo nella prevenzione della infezione in soggetti che per ragioni familiari o lavorative fossero entrate in contatto con pazienti COVID-19 positivi. Il 3 giugno è uscito un articolo chiarificatore sul New England Journal of Medicine a conclusione di uno di questi studi clinici4 che risponde in maniera definitiva a questa domanda. Lo studio è stato condotto in America e Canada, in maniera rigorosa e statisticamente significativa per una interpretazione corretta dei dati ottenuti. E’ importante sottolineare i tempi dell’infezione dopo il contatto e trasmissione dell’infezione da un paziente positivo per capire lo schema dello studio clinico, l’incubazione dura mediamente 5/6 giorni dal contatto. Per effettuare questo studio si è partiti con una corte ampia di pazienti. All’inizio dello studio, 6924 soggetti erano stati considerati (eleggibili a partecipare allo studio clinico), perché venuti a contatto stretto con pazienti positivi. Da un primo screening sulla corte sono stati eliminati 2237 soggetti perché sintomatici o positivi nei tre giorni successivi all’arruolamento. I rimanenti 4687 asintomatici sono stati ulteriormente selezionati, eliminandone la maggior parte per arrivare a 821 partecipanti tutti asintomatici eleggibili per lo studio, di cui 719 (87.6%) erano stati esposti a un alto rischio di contagio perché erano stati per più di dieci minuti vicino a un paziente COVID-19 positivo. Lo studio prevedeva che entro quattro giorni dal contatto, il soggetto arruolato in maniera random (casuale) prendesse alte dosi di idrossiclorochina (365 pazienti) o di placebo (354 pazienti) composto non attivo, (in questo caso folato) per cinque giorni. Lo schema di dosaggio era particolarmente alto il primo giorno, poi a scendere al secondo e terzo e rimanere invariato il quarto e quinto. I pazienti venivano seguiti per 14 giorni. Il dosaggio è stato scelto per garantire che la concentrazione del farmaco, nel sangue dei soggetti, fosse sempre molto alta per impedire la replicazione del COVID-19. In questo studio, basandosi sulle statistiche esistenti, si prevedeva che circa il 10% dei soggetti arruolati risultasse effettivamente positivo (infettato) entro i 14 giorni dello studio, con un grado di severità della malattia variabile. In totale, nei 14 giorni dello studio 107 partecipanti sono risultati contagiati, il 13% del campione totale, in accordo con le statistiche note. Confrontando i gruppi che avevano ricevuto la idrossiclorochina (farmaco antimalarico) e il placebo le % dei casi positivi post contatto era sostanzialmente identico da un punto di vista statistico. 49 su 414 (11,8%) per il gruppo che aveva preso l’antimalarico e 58 su 407 per il placebo (14,3%). I pazienti che hanno preso l’antimalarico hanno avuto più effetti collaterali.
Questi risultati ottenuti in maniera rigorosa e scientificamente valida hanno dimostrato che non c’è nessun beneficio a somministrare i farmaci antimalarico a scopo preventivo o anche curativo a pazienti esposti all’infezione di COVID-19. Con questo trial si è chiusa in maniera rigorosa la possibilità di utilizzare questi farmaci in questo ambito e con questi scopi.